Лев Белоновский 14.05.2017
Пять вопросов о медицине
Сколько нужно пить, чтобы заработать цирроз печени, как работает наркоз и почему нашатырный спирт пахнет так резко
Почему у нашатырного спирта такой резкий запах?
При ответе на данный вопрос прежде всего следует отталкиваться от двух условных классификаций веществ:
Во-первых, вещества бывают нелетучие и легколетучие. Вещества с большой молекулярной массой, то есть либо имеющие сложную структуру (большинство органических веществ) либо составленные из тяжёлых элементов периодической таблицы (большинство неорганических веществ), нелетучие, а вот лёгкие вещества с низкой молекулярной массой - напротив, летучие, то есть отдельно взятые молекулы вещества с лёгкостью отщепляются от его жидкого и даже твёрдого агрегатного состояния.
Чем вообще обусловлен запах ? - именно легколетучестью вещества. Испарившаяся молекула вещества связывается с обонятельными рецепторами в носу, которые представляют собой белковые молекулы с такой структурой, что каждая из них подходит только определённой форме молекулы, или по крайней мере к рецептору может подойти только молекула с определённым участком в своей структуре.
Во-вторых, вещества бывают неядовитыми и сильноядовитыми. Нетоксичные вещества могут вообще не оказывать влияния на организм или влиять на него, но в небольшой степени, и только в больших концентрациях, тогда как токсичные вещества нарушают физиологические процессы даже в малых количествах.
Нашатырный спирт - это водный раствор аммиака. Аммиак - это легколетучее ядовитое вещество. Легколетучее настолько, что небольшая концентрация аммиака в воздухе уже создаёт удушливый запах. Вдыхание несколько большей концентрации или долгое нахождение в атмосфере той небольшой концентрации обязательно будет приводить к головокружению, тошноте, а затем и прочим нарушениям нормальной жизнедеятельности, поскольку в токсических концентрациях он угнетает дыхательный центр в головном мозге, и смерть наступает от удушья. В низких концентрациях он, наоборот, активирует дыхательный центр, за счёт чего и применяется при обмороках. На самом деле при повышении концентрации он всё ещё активирует его, но уже настолько сильно, что центр не выдерживает перевозбуждения и отключается.
Но это предисловие. Теперь давайте вспомним, что ещё дурно пахнет? Дурно пахнет кал, содержащий сернистые и аммонийные соединения. Дурно пахнут и другие тиолы, к которым относится и самое отвратительно пахнущее вещество - настолько, что синтезировавшая его лаборатория, пардон, обблевалась. Дурно пахнут и некоторые другие вещества, являющиеся, внимание… легколетучими ядами. Почему легколетучими и почему ядами? Не будь они летучими, они бы не пахли вообще. Что же до ядов…
С этого момента начинается ответ на вопрос. С течением эпох в живых организмах формировались разнообразные рецепторы к пахучим веществам, пути доставки нервного импульса в виде обонятельных нервов различной структуры и всяческие эффекты восприятия организмом тех или иных запахов, разные комплексы обонятельных ощущений - и эволюцией закреплялись те из них, которые приводили к выживанию организма или по крайней мере не наносили ему вред, и устранялись те из них, которые могли его убить и убивали. И именно те комплексы рецепторов, путей и обонятельных ощущений (а именно крайне неприятных от раздражающих до тошнотворных), которые мы имеем на различные летучие яды, закрепились у нас как инструмент защиты от них.
Аммиак (и другие азотные, а также сернистые соединения) сопровождает нас всю эволюционную дорогу, присутствуя во вредных продуктах метаболизма, выводимых из организма (моча, кал), и в разлагающихся телах, употреблять которые в пищу опасно и вредно по очевидным причинам. Поэтому-то он и пахнет так .
Как действует наркоз?
Ответ: Если хотите для поверхностного ознакомления и кратко: при наркозе нарушается нервная передача по разным механизмам и в разных точках приложения. Если же хотите для реального понимания сути наркоза, то приготовьтесь к длинному и сложному чтиву.
Для начала уточним, что наркоз (от греческого наркосис (νάρκωσις) - онемение/оцепенение), или общая анестезия (от греческого ан-эстесиа (ἀναισθησία) - без чувств) - это уменьшение чувствительности тела вплоть до полного прекращения восприятия им информации как об импульсах окружающей среды, так и о собственном состоянии.
Для того, чтобы в ответе не оперировать незнакомыми или не совсем понятными читателю терминами, разберёмся в самых главных из них (пояснения к редко встречающимся терминам даются по сноске в конце ответа):
Нейрон - это нервная клетка, являющаяся структурной и функциональной единицей нервной системы, являющаяся электровозбудимой и передающая, обрабатывающая и хранящая информацию с помощью электрохимических импульсов. Что значит структурная единица ? В организме есть нервная система, в основном состоящая из нервных клеток. В машине есть коробка передач, передача в которой осуществляется шестерёнками. Что значит функциональная единица ? В том же примере, именно шестерёнки осуществляют передачу, а не оболочка, и именно нейроны передают нервный импульс, а не шванновские клетки, охватывающие отростки нейрона, и не глия между нейронами. Что значит электровозбудимая ? Это значит, что нейрон, в отличие от, например, клетки жира, будет реагировать на изменение окружающего баланса ионов, которые несут электрический заряд, таким же изменением баланса ионов в самой себе, то есть переносить электрохимический заряд дальше.
Понятно, что наркозные вещества, нарушающие чувствительность, которая обусловлена нервной передачей с периферических рецепторов тела к центральной нервной системе, будут влиять именно на осуществляющие эту передачу нервные клетки. Поэтому мы в этом и разбираемся.
У нейрона есть отростки: дендриты и аксон . Дендриты, как правило, короткие, а аксоны - длинные (до метра). По одному или нескольким дендритам нейрон принимает сигнал и только по одному аксону передаёт. Между аксоном одного нейрона и дендритом другого или иной принимающей электрохимический импульс клеткой (например, мышечной), располагаются синапсы .
Синапс состоит из синаптического пространства между пресинаптической и постсинаптической мембранами. Мембрана - это оболочка клетки, состоящая прежде всего из фосфолипидов, способных пассивно пропускать только жирорастворимые молекулы, благодаря чему в клетку не поступают бесконтрольно водорастворимые вещества. Пре- и пост- - значит до и после. Пресинаптическая мембрана расположена на аксоне и обозначена на рисунке жёлтым; постсинаптическая - на чувствительной клетке, зелёным. Передача между этими мембранами осуществляется химическими веществами - нейромедиаторами , или нейротрансмиттерами , или то и другое без приставки «нейро-» в соответствующем контексте.
На той и другой мембране есть рецепторы и транспортёры. Рецепторы - это высокомолекулярные соединения белковой природы, способные при взаимодействии со специфичным к ним веществом (медиатором) менять свою форму или структуру (то есть конформацию), в результате чего передавать сигнал на ту или иную внутриклеточную систему и изменять её состояние. Прежде всего к внутриклеточным системам можно отнести транспортёры , а к ним - каналы, пропускающие вещества по градиенту концентрации (вещество из концентрированной смеси будет стремиться в разбавленную, то есть по градиенту, как человек из толпы на свежий воздух), или пропускающие эти вещества в ответ на другие или при затрате энергии АТФ (в последних двух случаях возможен ход против градиента концентрации, как на танке с затратой топлива в толпу зомби).
С нервной клеткой и синаптической передачей разобрались. Перейдём к механизму действия наркозных веществ.
Механизм действия каждого конкретного наркозного средства различен в зависимости от их химической структуры и физической свойств. В зависимости от тех же параметров наркозные средства могут применяться ингаляционно и неингаляционно, но общие механизмы от способа введения зависят лишь в последнюю очередь. Итак, наркозные средства согласно современным представлениям могут иметь различные точки приложения в нейронной сети:
- Изменять физико-химические свойства белков и липидов* мембран нейронов;
- Нарушать функцию рецепторов, в том числе как переактивировать их, так и блокировать;
- Нарушать функцию ионных каналов;
- Нарушать функцию других ферментов на мембране;
В том числе вытеснять из связи с белками (которыми являются и рецепторы, и каналы, и другие ферменты мембраны) кофакторы, без которых работа белка не осуществляется, или проникать в полости белковой молекулы, нарушая тем самым её внутреннюю и межмолекулярную связь.
В зависимости от того, на совокупность каких групп точек приложения и каких частных точек приложения (например, на все или многие ионные каналы или же, напротив, только на мускариночувствительные холинорецепторы первого типа, или на несколько ферментов, или вообще на все белки в синапсе или даже не только в нём), происходят различные терапевтические и побочные эффекты, в тонкости чего мы вдаваться не будем, чтобы не уйти от сути вопроса и сути наркоза.
Очевидно, что механизм действия зависит не только от точки приложения в синапсе, но и от локализации (местоположения) в нервной системе - они могут быть следующими:
- Полисинаптические системы ЦНС : кора больших полушарий (в которой десятки триллионов (!) синапсов), гиппокамп, таламус, ретикулярная формация, спинной мозг, действие на которые и обуславливает снотворный эффект наркоза; - кроме дыхательного (ответственного понятно за что) и сосудодвигательного (влияющего на тонус сосудов и частоту и силу сокращений сердца) центров, которые угнетаются только при введении больших количеств наркозного средства, а отключаются - при чрезмерном, что и обуславливает токсическое действие наркоза при ошибке в подборе концентрации;
- Афферентные¹ синапсы на от периферического рецептора к периферической нервной системе и от неё к центральной, то есть приносящие сигнал, что и обуславливает потерю чувствительности при наркозе.
- Эфферентные² синапсы , то есть уносящие сигнал, блокирование которых обуславливает мышечное расслабление при наркозе.
Итак, действительно, при наркозе нарушается нервная передача по разным механизмам и в разных точках приложения . Но теперь вы ещё и понимаете, что это значит и какое разнообразие скрывается под «разными» механизмами и точками.
Примечания:
*Липиды - это группа веществ, определяемая от обратного: все водонерастворимые вещества, имеющие биологическое происхождение; примерами являются жиры, воски, производные холестерина, жирорастворимые витамины и так далее - принцип ясен.
¹Афферентный - приносящий. Как это запомнить? Вспомните аффект - состояние перевозбуждения, развивающееся, например, на какой-то сильный эмоциональный стрессор.
²Эфферентный - уносящий. Как это запомнить? Думайте об эффекте - результате какого-то действия. Действия, а на восприятия. Активного процесса, а не пассивного.
+ Небольшой общий пример для тех, кто хорошо понял суть.
Многие наркозные средства активируют рецепторы глицина и гамма-аминомасляной кислоты - главных тормозных медиаторов нервной системы, - открывающие каналы для ионов хлора, и блокируют никотинчувствительные холинорецепторы и N-метил-D-аспартатные рецепторы, ассоциированные (связанные) с каналами для ионов натрия, калия и кальция.
Хлор имеет тормозное влияние уже внутри клетки, равно как внутри клетки ионы натрия, калия и кальция имеют возбуждающее влияние. Дело в том, что переход клетки из состояния покоя в состояние действия требует перехода на её мембране потенциала покоя в потенциал действия, а потенциал покоя обусловлен отрицательными зарядами, а действия - положительными, соответственно чем больше отрицательно заряженных ионов в клетке, тем она больше в покое, а чем больше положительных, тем ближе к действию. При это натрия больше снаружи, а калия больше внутри, поэтому при активации каналов натрий входит, чем увеличивает знак заряда клетки, а калий выходит, чем компенсирует это увеличение. Однако при переходе клетки в действия активируются дополнительные каналы для натрия, что обуславливает дополнительное накопление положительного заряда клеткой и распространение действия по ней.
В результате активации и блокады вышеназванных рецепторов уменьшается вход натрия и кальция, но увеличивается вход хлора, что ведёт к увеличению покоя клетки, или её гиперполяризации, а также к уменьшению выхода медиаторов через кальций-чувствительные каналы.
Это и будет обуславливать угнетение сознания и проводимости в обе стороны, в том числе угнетение чувствительности.
Как долго нужно пить, чтобы получить цирроз печени?
Ответ: В различных учебниках и рекомендациях можно встретить разные цифры и сроки, но в среднем можно прийти к следующему: алкогольный цирроз печени развивается вследствие длительного употребления алкоголя (более 10 – 15 лет) в больших дозах, что при пересчете на этанол (чистый спирт) составляет у мужчин – 40 – 60 г и более в день, а у женщин – 20 г и более в день, т.к. их клетки печени имеют повышенную чувствительность к эндогенным токсинам вследствие различного с мужчинами гормонального фона. При этом на некоторых конференциях гастроэнтерологов и гепатологов можно услышать подобные высказывания: «Ежедневное употребление 80г этанола в течение 10 лет приведет к алкогольному циррозу печени с 100%-й гарантией».
В любом случае никогда нельзя выдать однозначный ответ на подобный вопрос, ведь факторов, так или иначе виляющих на конечный результат, слишком много. Генетическая предрасположенность, состояние печени до того, как человек начал злоупотреблять алкоголем, его образ жизни, характер питания и вредные привычки(помимо алкогольной зависимости), возраст, анамнез жизни и наличие хронических заболеваний, тем более вынуждающих принимать какие-либо препараты, например если пить и употреблять парацетамол в больших дозировках, то цирроз настанет намноооого быстрее, да здесь даже будет играть роль психологическое состояние человека, нахождение в постоянном стрессе и так далее, все это тоже оказывает влияние на гепатобилиарную систему, плюс те же аномалии конституции и характер кровоснабжения печени у отдельно взятого конкретного человека.
Так что, исходя из всей информации, можно сказать, что у кого-то цирроз разовьется и за пару лет, а у кого-то может вообще не развиться, многие слышали истории про алкоголиков, на вскрытии которых, печень находится в весьма неплохом состоянии. Но это скорее уникальные случаи, да и скорее всего этот человек просто погиб от чего-то другого и цирроз у него не успел развиться, но жировая дистрофия печени у него точно была, плюс, как правило, вот эти все истории, мол: «Мой дед курил 40 лет, а на вскрытии его легкие были как у младенца» — на практике не выдерживают критики.
Что будет,если по вене пустить чаёчек-браточек?
Ответ: Не умрете. Удивлены? Если не всю чашку и медленно, скажем, через капельницу, то еще ничего. Конечно, чай должен быть стерилен, иначе будет септический шок. Условие стерильности неплохо соблюдается при заварке кипятком. Кстати, лучше использовать зеленый чай, ведь черным он становится после воздействия бактерий, там могут содержаться их остатки. Может участиться пульс, ведь в чае содержится кофеин. Углубится дыхание. Насчет остальных компонентов ничего сказать не могу, но они тоже дадут свой вклад в реакцию. Поэтому не заваривайте его долго, иначе это плохо закончится. И не стоит повторять процедуру, потому что ваш иммунитет уже нацелился на этот чай и при повторном контакте будет анафилактический шок — системная деструктивная реакция, страшная битва организма с чаем, в итоге которой могут погибнуть оба (летальность до 20%). Не пытайтесь повторить. И первый раз тоже не советую — мало ли.
В чем разница между попаданием в человека пули пистолетного калибра (напр. 9 мм) и пули винтовочного калибра (напр. 5.56 мм)?
Ответ: А кто Вам сказал, что винтовочный калибр — 5.56? С российским (советским) вооружением вообще всё не так просто. Например, Пистолет Токарева (ТТ) был заточен под калибр 9 мм — этакая микрогаубица. Ровно такой же калибр изначально был предусмотрен для пистолета Макарова (патрон образца 1951 года). Хотя были и модификации под 5,6 мм. Та же история с пистолетом Стечкина.
Однако в начале прошлого века огромное количество боезапасов составляли патроны калибра 7,62 мм, которые одновременно подходили
а) к винтовкам Мосина («трёхлинейкам»)
б) пулемётам системы Максима;
в) револьверам системы Наганов.
И их запас даже на момент окончания Второй мировой был настолько огромен, что даже автоматы Калашникова (АК-45 и модификации) были (и сейчас) заточены именно под этот калибр.
Некоторое время на вооружении состояли (и сейчас пока состоят) карабины калибром 5,6, но это уже раритет, если не считать комендантских полков и почётных караулов.
Теперь что до самого вопроса. При попадании в тело пули калибра 9 мм происходит проникновение в полость с множественными разрывами внутренних органов (из-за невысокой скорости пули). Пуля калибра 7,62 мм имеет самую высокую (по нашим меркам) кинетическую энергию. Кроме того, стандартная пуля 7,62 советского производства имеет специфическую геометрию.

Её проникающая способность чрезвычайно высока, прицельная дальность револьвера «Наган» или пистолета «Маузер» составляет около полутора (!) километров. Для сравнения — прицельная дальность пистолета Макарова — 25-75 метров.
Пуля калибра 5,6 мм имеет крайне низкую начальную скорость — итог стрельбы: в дальнем бою бесполезно, в ближнем — развороченное пузо противника с огромной дырой. Ранений «на вылет» как правило не бывает. Из-за своих качеств рассматривается вопрос об окончательном снятии калибра с вооружения.
Вконтакте
Актуальность такой проблемы, как алкогольная болезнь печени очень велика. По распространенности и социальной значимости эта патология стоит на втором месте после вирусных гепатитов.
Безопасных доз алкоголя нет. По рекомендациям ВОЗ относительно безопасными дозами алкоголя могут считаться до 20–40 мл этанола для мужчин и до 20 мл этанола для женщин. Доза в количестве 10 мл этанола содержится в 25 мл водки, 100 мл вина или 200 мл пива.
Признаки, указывающие на вредное влияние алкоголя на печень, появляются при употреблении в день более 80 мл этанола в течение пяти и больше лет.
Чтобы развилась алкогольная болезнь печени с возможным переходом в цирроз для взрослого мужчины достаточно приёма алкоголя в дозе 50–80 мл этанола в день, для женщины эта доза составляет уже 30–40 мл, а для подростков ещё ниже: 15–20 мл в сутки. А это всего лишь 0, 5 литра 5% пива каждый день!
Употребляют алкоголь, по данным ВОЗ, более 90% населения, из них почти половина делает это ежемесячно и в течение нескольких дней. Ежедневно выпивают 10% мужчин и 3–5% женщин.
Миф о безвредности «слабого» алкоголя

Существует распространенное заблуждение, что если пить слабый алкоголь (пиво, слабоалкогольные коктейли и т. д.), то это приносит меньше и организма в целом. Но так ли это?
Действие и вред слабоалкогольных напитков эквивалентно воздействию крепких. И главная причина такой эквивалентности – количество. Мало кто задумывается о том, сколько этанола поступает в организм, если пить «всего» несколько бутылок пива в день.
Нужно выпить всего три бутылки пива или две банки слабоалкогольного коктейля, чтобы получить столько же этанола, сколько его содержится в стакане водки.
По данным статистики, пиво употребляют более половины населения нашей страны. И популярность пива не сдает свои позиции из-за кажущейся «безобидности». Количество потребителей пива растет каждый год. Специалисты считают пиво легализованным наркотиком, к которому быстро развивается физическая и психологическая зависимость. Особенно быстро могут заработать зависимость от пива подростки и женщины.
В пиве находятся ядовитые соединения и тяжелые металлы, которые способны изменять гормональный статус организма и вызывать его отравление.
«От пива делаются ленивыми, глупыми и бессильными», говорил Бисмарк, первый рейхсканцлер Германии. А он не понаслышке знал многое о пиве.
Также набирают популярность, особенно среди молодежи, слабоалкогольные баночные коктейли. За счёт своего сладковатого привкуса они воспринимаются, как крепкий лимонад. А ведь в одной банке содержится количество этанола, равное 100 мл водки. И это не считая различных химических добавок (ароматизаторов, красителей) и сахара, которые тоже наносят вред печени и вызывают отравление организма в целом.
Поэтому можно с уверенностью сделать вывод, что от пива и других слабоалкогольных напитков вред не меньше, чем от крепкого алкоголя.
Печень и алкоголь

Влияние алкоголя на печень является непосредственным. После поступления в организм часть алкоголя элиминируется через кожу, легкие и почки. Основной «удар» и вред (а это около 90% употребленного алкоголя) принимает на себя печень, где происходит дальнейшая переработка выпитого спиртного.
Сначала под воздействием специального фермента – алкогольдегидрогеназы – происходит окисление этилового спирта и превращение его в ацетальдегид. Далее ацетальдегид путем сложных химических реакций окисляется и распадается до конечных веществ – углекислого газа и воды. Но так происходит лишь в том случае, когда количество алкоголя небольшое и достаточно для полного завершения циклов превращения этанола в продукты распада, которые не вредны для организма и не вызывают его отравление.
Если же алкоголя употреблено много, возникает дефицит ферментов и нарушается процесс переработки этанола на разных стадиях. Происходит накопление промежуточных продуктов его окисления и распада в печени. Ацетальдегид в десятки раз токсичнее этанола, его избыток вызывает, помимо его прямого повреждающего действия, нарушение нормального оттока желчи, накопление жиров в печени, общее отравление организма. А этиловый спирт, который не окисляется по причине избытка, вызывает развитие в печени соединительной ткани, что ведет к фиброзу.
Печень обладает удивительными регенераторными функциями и способностью к самовосстановлению. Но эти способности печени не бесконечны, и, в конце концов, наступает истощение данного потенциала. Клетки печени начинают замещаться фиброзной тканью с перестройкой их функций и переходом в цирроз.
Какие механизмы и факторы риска вызывают алкогольное поражение печени?
В первую очередь это хроническое злоупотребление алкоголем. Иногда генетически может быть нарушено количество и качество ферментов печени, метаболизирующих алкоголь.
Отмечено, что женщины более восприимчивы к алкоголю и развитие зависимости у них происходит быстрее.
При сочетании приема алкоголя с препаратами, метаболизирующимися в печени, вредное влияние на гепатоциты усиливается в несколько раз.
Также имеет значение образ жизни, который ведет человек, употребляющий алкоголь. Известно, что дефицит пищевых веществ (недоедание, диеты) и алкоголь несовместимы.
Если имеется вирусный гепатит, то негативное влияние алкоголя на печень усиливается при его употреблении. Прививка против гепатита позволяет предупредить заболевание. У четверти пациентов, у которых установлена алкогольная болезнь печени, выявляются антитела к хроническому гепатиту С, что указывает на повышенный риск инфицирования этим типом вируса.
Прививка против гепатита – за или против?

В последние годы в обществе формируются искаженные мнения, связанные с якобы вредом прививок против опасных болезней на организм. Поэтому отдельно хотелось бы затронуть тему вакцинации против гепатита.
В настоящее время существуют прививки против двух видов вирусного гепатита: А и В.
Гепатит А считается «болезнью немытых рук», основной путь его передачи – бытовой.
Гепатит В передается в основном через кровь. Для передачи вируса достаточно капли крови, которая осталась, например, в игле шприца. Но не нужно думать, что это болезнь только наркоманов или социально-неблагополучных элементов. Распространение гепатита B в последние годы приобрело характер эпидемии.
Гепатит В в большинстве случаев переходит в хронический процесс, что может привести к развитию цирроза и даже рака печени.
Прививка против гепатита В включена в календарь прививок для детей. Взрослым делают эту прививку при их желании и согласии. Обычно схема вакцинации выглядит так: 0 – 1 – 6. То есть, следует повторить прививку через 1 и 6 месяцев.
У многих возникает вопрос о влиянии алкоголя на эффективность прививки против гепатита. Употребление алкогольных напитков в допустимых дозах не оказывает действия на прививку. Но нужно будет всё-таки отказаться от приема алкоголя в течение трех дней после прививки из-за того, что каждая прививка имеет свои побочные эффекты, которые прием алкоголя может усугубить.
Это справедливо и в отношении вакцинации против других возбудителей. Исключение составляет прививка против бешенства, после которой не употреблять алкоголь рекомендуется в течение 12 месяцев.
Алкогольная болезнь печени

Развивается в результате длительного отравления всего организма человека алкоголем (этиловым спиртом).
В её течении выделяют три последовательные стадии развития:
- Стеатоз печени (жировая дистрофия; жировой гепатоз);
- Алкогольный гепатит;
- Цирроз печени.
Гепатоз (стеатоз)
Начальная стадия, или жировой гепатоз, характеризуется отложением и накоплением жировых клеток в паренхиме печени. Возникает у лиц, злоупотребляющих алкоголем, в более, чем 90% случаев. Обычно протекает бессимптомно, могут быть симптомы диспепсических расстройств, ощущение тяжести в правом подреберье, слабость, желтушность кожи и слизистых оболочек. Стеатоз печени является обратимым процессом, и при отказе от алкоголя и проведении лечения возможно полное излечение.Если происходит дальнейшее воздействие этанола на гепатоциты, алкогольное поражение печени переходит во вторую стадию – алкогольный гепатит. При этом возникает более глубокое поражение гепатоцитов с нарушением их функциональности.
Гепатит алкогольный
Протекание алкогольного гепатита может быть в виде персистирующей (стабильное течение, обычно без- или малосимптомное, относительно обратимые изменения в печени) или прогрессирующей формы (переход из предыдущей фазы в случае дальнейшего злоупотребления алкоголем; неблагоприятное течение, как правило, переходит в цирроз).
Гепатит может возникать с острым началом или иметь латентное, а затем – хроническое течение. Острая форма гепатита обычно наблюдается после длительного, часто неоднократного, запоя у злоупотребляющего алкоголем человека, когда происходит отравление организма большими дозами алкоголя.
Есть несколько разновидностей течения , но наиболее часто встречается желтушный вариант. При этом наблюдается, помимо желтухи, болевой синдром в правом подреберье, выраженная слабость, нарушение аппетита, тошнота, рвота, длительный жидкий стул, заметное похудение. Печень увеличивается, имеет плотную структуру, болезненна.
Хронический гепатит часто протекает относительно бессимптомно. О тяжелых поражениях органа могут свидетельствовать лишь лабораторные и дополнительные методы исследования. Печень также значительно увеличивается, вплоть до огромных размеров.

Третья стадия – цирроз печени. Это полностью необратимая стадия, когда происходит замещение нормальной печеночной ткани фиброзными тяжами, соединительнотканными волокнами и как следствие, развивается глубокое нарушение всех ее функций. Цирроз возникает, по статистике, у 15–20% больных хроническим алкоголизмом. Ухудшение симптоматики и течения цирроза отмечается при сочетании с хроническим вирусным гепатитом В или С, ожирением, принадлежностью к женскому полу.
Симптоматика цирроза может быть достаточно скудной, особенно, на фоне длительного течения болезни. Больного беспокоит быстрая утомляемость, слабость, болевые ощущения в области печени, астенизация (слабость, утомляемость). На ладонях появляется характерная «печеночная» эритема (покраснение), расширяются мелкие капилляры на всей поверхности тела. Печень увеличена или, наоборот, уменьшена, может быть уже безболезненной, поверхность её бугристая. Выявляются признаки асцита, увеличение селезенки, вследствие этого увеличивается живот с расширенной венозной сеткой на его поверхности. Появляются симптомы портальной гипертензии. Происходит нарушение функций других органов и систем в результате отравления токсическими продуктами, которые не обезвреживаются печенью.
Течение цирроза неблагоприятное. Заболевание сочетается с прогрессирующей печеночной недостаточностью, вплоть до печеночной комы, что приводит к летальному исходу. Также велика вероятность малигнизации — возникновения гепатоцеллюлярной карциномы.
Диагноз подтверждается лабораторными, ультразвуковым или радиоизотопным исследованиями, компьютерной томографией. При необходимости проводят диагностическую лапароскопию и биопсию печени.
Как лечится алкогольная болезнь печени?
Самое главное условие – полный отказ больного от алкоголя. При некоторых стадиях алкогольного поражения печени может произойти полная регенерация печеночной ткани. Но следует отметить, что, к сожалению, эту рекомендацию выполняет не более трети больных. Ещё столько же просто сокращают количество потребляемого алкоголя, а оставшаяся часть полностью игнорирует это и продолжает вести свой обычный образ жизни.
Второе условие – полноценная энергетическая диета с высоким содержанием белка. Калораж такой диеты должен составлять не менее 2000–3000 ккал в день. Содержание белка – около 1 г на 1 кг массы больного. Необходимо насыщение витаминами, особенно, группы В. Примером подобной диеты может стать стол № 5.
Медикаментозное лечение
Применяются гепатопротекторы, глюкокортикоиды, средства, улучшающие микроциркуляцию и подобные препараты. Разумеется, нужное лечение в каждом случае назначается врачом индивидуально после полного обследования и с учетом выявленных нарушений.
При неэффективности консервативного лечения решается вопрос о трансплантации печени.
Алкогольный цирроз печени - это самая тяжелая форма алкогольной болезни. Его суть сводится к тому, что нормальные работоспособные клетки (гепатоциты) отмирают под токсическим воздействием спирта, а на их месте формируется неэластичная фиброзная ткань, похожая на рубец. Токсический цирроз печени не будет развиваться из-за одноразового употребления небольшой дозы алкоголя - необходим систематический его прием в больших количествах. Болезнь развивается примерно у 10% людей, которые неконтролируемо принимают алкогольные напитки, но изменения на стадии цирроза уже необратимы.
Причины заболевания
Алкогольный цирроз печени не развивается за день или даже за год. Его диагностируют у лиц, которые систематически злоупотребляют спиртными напитками на протяжение 8-12 лет. Эта цифра зависит от многих факторов - частоты запоев, пола, генетических особенностей, а также вида, крепости и качества алкоголя. В особо запущенных случаях цирроз может развиться за несколько лет.
Алкоголь и наследственность
Идентичные дозы алкоголя могут вызывать разные последствия, даже если остальные условия не отличаются. Медики связывают этот факт с врожденной активностью ферментов, которые отвечают за утилизацию этилового спирта. Всего насчитывается 5 таких ферментов, и от них зависит, какая доля употребляемого спирта выведется из организма, а какая превратится в токсичный ацетальдегид, который будет разрушать печень.
Кроме генетического материала, на вероятность развития алкогольного цирроза печени влияет уровень жизни, окружение пациента и культура употребления спиртных напитков в семье. Кроме того, статистика указывает, что чаще всего монозиготные близнецы вместе страдают от алкоголизма. Этот показатель ниже среди дизиготных близнецов.
Действие алкоголя на мужчин и женщин
Рост алкоголизма среди женщин связан с прогрессией их роли в обществе. Представительницы женского пола могут употреблять спиртные напитки наравне с мужчинами, что не вызывает осуждения. Тем не менее, физиологически их организм неспособен усваивать этанол в полном объеме. В слизистой желудка находится фермент, который участвует в метаболизме этилового спирта, а у женщин он малоактивен. По этой причине он не перерабатывается и не выводится из организма, а образует токсины, разрушающие печеночные клетки.
Кроме того, женщины редко обращаются за медицинской помощью при алкоголизме. Их близкие и родственники также не бьют тревогу, поскольку это заболевание чаще ассоциируется с мужчинами. С больницу пациентки с токсическим циррозом печени поступают на последних стадиях, когда изменения в тканях уже необратимы. Более того, после курса терапии у них чаще наблюдаются срывы, чем после лечения алкогольного цирроза печени у мужчин.
Алкогольный цирроз и питание
Токсический цирроз - это последняя стадия алкогольной болезни печени. На скорость ее развития влияют не только потребляемые дозы алкоголя, но и другие факторы. Отмечено, что вероятность этого заболевания наиболее высока при неправильном питании, особенно при дефиците белка в рационе. Первые признаки поражения печени проявляются на фоне недостатка протеинов и витаминов, обилия жирной, жареной пищи и фастфуда. Алкогольная интоксикация провоцирует дальнейшее разрушение гепатоцитов.
Другие причины
- при неалкогольном гепатите любого происхождения;
- при обменных нарушениях;
- при воспалительных и язвенных заболеваниях желудочно-кишечного тракта.
Во время приема любых медикаментов также нужно учитывать их совместимость с алкоголем. Кроме кратковременного ухудшения самочувствия, недопустимые комбинации могут провоцировать интоксикацию организма и пагубно влиять на печень.
Сколько нужно выпить алкоголя, чтобы заработать цирроз печени?
Основной фактор, который играет роль в развитии токсического цирроза, - это длительность приема алкоголя, а не одноразовое его употребление. Организм способен справиться с поступающим этанолом, но продукты его переработки имеют свойство накапливаться в печени. Поэтому алкогольный цирроз печени развивается в течение 10-15 лет при ежедневном приеме даже небольшого количества спирта.
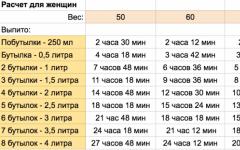
В спиртных напитках этанол присутствует в разных концентрациях. В таблице представлены данные о допустимом количестве различных их видов, которые не будут вызывать признаки алкогольного цирроза.
Этанол в небольших количествах не вредит печени, если употреблять его 1 или 2 раза в неделю. Однако проблема большинства алкоголиков в том, что они не могут контролировать свою дозировку. Алкоголизм - это болезнь, при которой необходим значительный самоконтроль. Лучше всего отказаться от любого количества спирта и предпочитать другие напитки. Безалкогольное пиво содержит минимальный процент алкоголя и может послужить альтернативой классическому рецепту.
Патогенез - как воздействует алкоголь на организм?
Алкогольный цирроз - это последняя стадия поражения печени под воздействием этанола. Сначала печеночные клетки успевают вырабатывать специфические ферменты в достаточном количестве, и он полностью выводится из организма. Если же принимать его регулярно в ненормированном количестве, ферменты не справляются с этой задачей, и в процессе переработки спирта образуется токсичный ацетальдегид. Он и определяет негативное влияние алкоголя на организм человека.
На клеточном уровне ацетальдегид производит ряд отрицательных эффектов:
- препятствует нормальному течению окислительно-восстановительных реакций в печеночных клетках;
- повышает восприимчивость гепатоцитов к пагубному влиянию свободных радикалов;
- провоцирует реакции перекисного окисления липидов, которые протекают с разрушением функциональных клеток;
- нарушает структуру важных клеточных элементов: микротрубочек, митохондрий и ядер.
Сначала от алкоголя развивается жировая дистрофия печени. Это синдром, связанный с нарушением липидного обмена, при котором жир накапливается в нормальных клетках. Затем в процесс включаются воспалительные реакции, и развивается алкогольный гепатит. Если и далее продолжать употреблять спиртные напитки, возникают первые проявления цирроза: ткани отмирают и замещаются плотной соединительной тканью.
Существует и альтернативный вариант развития цирроза - фиброз. В данном случае он появляется, минуя первые стадии жировой дистрофии и цирроза. Медики считают, что ведущую роль в этом механизме играет молочная кислота, которая влияет на специфические жирозапасающие клетки Ито. Они превращаются в фибробласты, которые по структуре напоминают рубец. Кроме того, в тканях печени наблюдается усиленный синтез коллагена вместо нормальных гепатоцитов.
Если выявить заболевание на первой стадии, от него можно полностью избавиться медикаментами и диетой. Алкоголик редко в состоянии осознать свою проблему самостоятельно, поэтому обеспечить ему медицинскую помощь и проконтролировать процесс лечения - это задача его близких и родственников. Со временем задача только усложняется, и редко кому из больных удается прожить с циррозом печени более 5 лет.
Формы алкогольного цирроза
Существует классификация токсического цирроза по Чайлд-Пью, которая определяет тяжесть заболевания. По результатам УЗИ и анализа крови, а также по клиническим проявлениям можно выбрать от 1 до 3 баллов по специальной шкале. Далее баллы суммируются, и на основании полученного значения можно определить класс заболевания. Эти данные позволяют прогнозировать, сколько живут с циррозом печени разные пациенты.
| Параметры | Баллы | ||
| 1 | 2 | 3 | |
| Асцит (наличие жидкости в брюшной полости) | Нет | Незначительно | Большое количество |
| Поражение головного мозга | Нет | Легкая стадия | Тяжелая стадия |
| Билирубин в крови, мкмоль/л | Менее 34 (2,0) | 34-51 (2,0-3,0) | Более 51 (3,0) |
| Альбумин, г | Более 35 | 28-35 | Менее 28 |
| ПТИ (протромбиновый индекс) | Более 60 | 40-60 | Менее 40 |
Интерпретация результатов:
- 5-6 баллов - класс А, или стадия компенсации. Это первая стадия, при которой продолжительность жизни может составлять до 15-20 лет.
- 7-9 баллов - класс В, или стадия субкомпенсации. В данном случае клинические проявления цирроза выражены, наблюдаются частые обострения и яркий болевой синдром. Срок жизни пациента - 5-7 лет. При трансплантации печени летальность составляет до 30%.
- 10-15 баллов - класс С, или стадия декомпенсации. Симптомы алкогольного цирроза печени ярко выражены, развиваются осложнения. С таким диагнозом больной может прожить от 1 до 3 лет, вероятность летального исхода при пересадке печени - до 82%.
Также болезнь принято классифицировать по обширности поражения тканей печени. Он может быть:
- мелкоузловым - в паренхиме формируются небольшие участки цирроза;
- крупноузловым - цирротические очаги крупные;
- смешанным, если образуются разные по размеру рубцовые очаги.
Цирроз отличают от фиброза по тяжести повреждения печени. Если при фиброзе ее структура сохраняется, то цирроз уничтожает нормальную структуру в виде долей и долек.
Симптомы болезни
Признаки цирроза печени у алкоголиков проявляются не срезу. В течение нескольких лет замещение нормальной ткани на рубцовую может происходить незаметно. Затем орган не справляется с токсинами, которые поступают в организм, и появляются первые симптомы.
Общие симптомы
Интоксикация влияет на все системы органов и вызывает общее ухудшение самочувствия больного. Первые признаки не будут специфическими, а лишь будут указывать на наличие патологического процесса в организме:
- перманентное повышение температуры тела на 0,5-1 ᴼС;
- бессонница и другие нарушения сна;
- усталость, снижение работоспособности;
- похудение;
- частая смена настроения.
У пациента могут возникать боли в правом подреберье, но печень визуально не увеличена в размере. Точный диагноз на этом этапе можно поставить только по результатам УЗИ и анализа крови.
Синдром печеночной недостаточности
Со временем проявляются симптомы, которые указывают именно на цирроз печени:
- боль в правом подреберье;
- увеличение, а со временем и снижение объема органа;
- тошнота, метеоризм, рвота содержимым кишечника;
- желтуха - пожелтение кожи и слизистых;
- появление сосудистых звездочек на коже;
- «барабанные палочки» - утолщение суставов конечных фаланг пальцев на руках;
- контрактура Дюпюитрена - аномалия сухожилий кистей, которые ведут к нарушению их подвижности;
- увеличение слюнных желез.
Портальная гипертензия
Этот термин обозначает повышенное давление в системе воротной вены. Стенки сосудов ослабевают, могут возникать внутренние кровотечения. Клинически это явление проявляется характерными симптомами:
- рвота с примесями крови при желудочных и кишечных кровотечениях;
- стул черного цвета при кровотечениях из кишечных вен;
- стул с примесями яркой крови (кровотечения из геморроидальных вен);
- асцит - водянка брюшной полости;
- синдром «головы медузы» - живот вздут из-за наличия жидкости, на нем четко просвечиваются вены;
- увеличение селезенки.
Лечение на этой стадии уже не будет эффективным. Болезнь сопровождается постоянной болью в печени и препятствует нормальной жизни пациента.
Сердечно-сосудистая недостаточность
Цирроз печени влияет на все системы органов, в том числе на сердечно-сосудистую. Стенки сосудов становятся ломкими, сердце не справляется с нагрузками. У больного диагностируют:
- снижение кровяного давления;
- тахикардию;
- одышку при движении;
- аномалии сердечного ритма;
- боли в области сердца.
Повышение проницаемости сосудов проявляется отечностью. Симптом усиливается при невозможности нести нормальные физические нагрузки.
Диагностика
Во многих случаях диагноз можно поставить по характерным клиническим признакам, а также по результатам опроса пациента. В первую очередь нужно определить факт приема алкоголя в течение длительного срока. Также врач изучает историю болезни, чтобы выявить возможные сопутствующие патологии. Значение имеют перенесенные заболевания печени различного генеза.
Диагноз можно подтвердить результатами УЗИ и анализа крови. Эти методы диагностики позволят выявить;
- увеличение печени, изменение ее структуры;
- увеличение селезенки;
- в крови - повышение активности печеночных ферментов (АЛТ, АЛТ), уровня билирубина, скорости оседания эритроцитов; снижение количества эритроцитов.
Методы лечения
На стадии цирроза существует мало способов того, как вылечить болезнь. В некоторых случаях проводят трансплантацию от здорового донора, но этот метод также имеет противопоказания. Во время операции летальность может достигать 80%. Перед хирургическим вмешательством необходимо полностью исключить алкоголь на период 6 месяцев и более.
В остальных случаях лечить заболевание не имеет смысла. Все манипуляции направлены на продление жизни и снятие симптомов, но не на полное выздоровление. Больному назначают:
- инфузии для детоксикации;
- гормональные противовоспалительные препараты;
- гепатопротекторы;
- мочегонные средства для снятия отечности.
Важное значение имеет диета. Алкоголь в любых дозах противопоказан пациенту в течение всей жизни. Также следует исключить жирную и жареную пищу, соленые и копченые блюда, газированную воду и напитки. В рационе должен присутствовать белок в больших количествах, витамины и минералы.
Профилактика и прогноз
Единственная мера профилактики болезни - грамотное употребление алкоголя. При этом стоит обращать внимание не только на количество спирта, но и на качество напитков. Предотвратить болезни печени можно и в том случае, если следить за питанием. В рационе должно присутствовать достаточное количество белка, витаминов и микроэлементов. Следует снизить потребление жирной, жареной пищи, газированных неалкогольных напитков. В случае развития цирроза лечение не будет подразумевать полного выздоровления. Терапия направлена на поддержание жизни пациента и отсрочку летального исхода. В разных случаях пациент может прожить от 1 до 15 лет с таким диагнозом.
Токсический цирроз печени развивается на последней стадии алкогольной болезни. Это опасная патология, которая характеризуется полным разрушением органа, интоксикацией организма, нарушением работы всех систем. Вылечить ее полностью невозможно, но некоторым больным проводят пересадку печени. Эта операция позволяет продлить его жизнь и избавиться от симптомов цирроза, но она доступна далеко не всем пациентам. Лечение алкогольного цирроза печени в любом случае подразумевает полный отказ от спиртных напитков, иначе прогноз будет неутешительным.
Наш собеседник: Павел Петрович Огурцов, доктор медицинских наук, профессор, руководитель Центра изучения печени Медицинского факультета Российского Университета дружбы народов, заведующий кафедрой госпитальной терапии.
1. Печень -главный фильтр нашего организма. Может поэтому сегодня нас со страниц рекламных газет, а иногда и с экрана телевизора призывают ее почистить «народными» методами. Ваше отношение к такого рода «чисткам»?
За методами очистки печени стоят исключительно методы прочистки мозгов и кошелька. Самый «популярный» на сегодня метод, когда желающему очиститься предлагают выпить растительное масло с лимонным соком, и на следующий день удивленный обыватель видит вышедшие с продуктами жизнедеятельности разноцветные «камни». И мало кто понимает, что, если в банку с растительным маслом добавить лимонный сок, и поставить ее в теплое, темное место (по аналогии с кишечником), на утро на дне банки осядут те же самые кристаллы. То ест произойдет обыкновенная химическая реакция масла с лимонной кислотой. Уровень остальных методов очистки печени аналогичный.
2. То есть не существует ни одной доказанной эффективной методики очистки печени?
Все не так плохо, как минимум одна существует. Но не очистки, у стимулирования выделения и выведения желчи. Ее проводят в специализированных санаториях желудочно-кишечного профиля, называется эта физиотерапевтическая методика тюбаж. Эта методика включает в себя прием желчегонных препаратов, минеральной воды с одновременным прогреванием области печени, использованием других физиотерапевтических воздействий на правую половину грудной клетки и правое подреберье.
3. А как еще можно защитить? Та же самая реклама предлагает множество средств - от БАДов до гепатопротекторов.
К сожалению, печень ежедневно испытывает влияние стольких различных факторов, что защитить от всех сразу невозможно. Поэтому, те же самые БАДы зачастую становятся лишней нагрузкой для печени, от которой саму печень впору защищать. Что касается гепатопротекторов, то потребитель должен знать, что такие препараты в остальном мире отсутствуют как класс. Ну нет таких в национальных фармакопеях, и все. Почему? Потому что никакой эффективности они не доказали в исследованиях. За исключением двух действующих веществ: адеметионина (на его основе разработаны несколько препаратов), который эффективен для защиты и восстановления печени от хронических лекарственных и другихинтоксикаций, и урсодезоксихолиевой кислоты (на ее основе также разработаны несколько препаратов), эффективного при первичном билиарном циррозе и менее эффективном при других циррозах.
4. То есть если переусердствовал с алкоголем в праздники, надо принимать адеметионин?
Это может улучшить состояние печени, но лучше не подвергать ее действию токсических доз алкоголя.
5. Мы подходим к волнующему многих вопросу: печень и алкоголь. Сколько и как пить, чтобы не заработать цирроз?
Общего знаменателя в этом вопросе нет, тем более все-таки печень -это очень «терпеливый» орган. Кто-то «заливает» всю жизнь и имеет относительно здоровую печень, кто-то «пьет как все», а к 40 годам приходит к циррозу. Поэтому в последние годы мы пришли к нескольким интересным выводам. Во-первых, алкоголь практически в любых дозах - это яд. Причем яд как сам этанол, так и образующийся при его распаде формальдегид. Мы считаем, что все, что больше 20 мл чистого спирта в день (45 грамм водки), это уже яд, который приносит вред. И вот теперь все зависит от того, какая человеку дана генетика, какая ферментативная система печени, какой обмен веществ, от этих факторов зависит как долго печень сможет держать удар. И здесь мы приходим ко второму интересному выводу: здоровая печень может держать удар очень долго. Если развиваются алкогольный гепатит, а затем цирроз, значит кроме алкоголя есть кто-то еще, кто усиливает его действие.
6. Кто этот незнакомец?
Прежде всего …железо. Раньше мы недооценивали, насколько распространено в популяции одно генетическое заболевание -наследственный гемохроматоз. Это нарушение обмена железа, при котором оно усиленно откладывается в печени. Мало того, что железо приводит к развитию фиброза печени, когда она становится плотной, так они с этанолом еще и усиливают разрушительное действие друг друга. Самое страшное, что чаще всего у человека попадается лишь один ген этого заболевания в паре, и оно протекает стерто, без симптомов. В результате человек «пьет как все», а к 40 годам приходит к нам с циррозом печени. Выдать это заболевание может постоянный румянец щек, высокий уровень гемоглобина (например, 170-180г/л), и повышенный уровень белка-депо железа- ферритина. Второй вероятный незнакомец - это нераспознанный хронический вирусный гепатит. Пациент страдает хронической формой гепатита В или С, не знает об этом и употребляет алкоголь, тем временем, печень уже серьезно поражена вирусом. Третий усилитель действия алкоголя - лекарства. Особенно актуально в нашей стране, где большинство из них продается без рецепта. Многие, и женщины чаще мужчин, горстями глотают обезболивающие и нестероидные противовоспалительные, а вечером спокойно выпивают пару бокалов вина или шампанского. Для печени это не двойной, а четверной удар, и цирроз может наступитьочень быстро. Поэтому, я бы предлагал каждому молодому человеку, вступающему во взрослую жизнь, сдать несколько анализов, которые помогут ему встроить правильные отношения с алкоголем. Это анализ на вирусные гепатиты, генетический тест на наследственный гемохроматоз, «печеночные» ферменты АЛТ и АСТ. Если все в норме, дружить с алкоголем можно, конечно в рамках разумного. Если нет - на прием к гепатологу, который даст дальнейшие рекомендации.
7. Некоторые люди не пьют совсем, но все равно сталкиваются с нарушением работы печени. Прежде всего с жировым гепатозом. Что эта за заболевание и как его избежать?
У наших предков печень была всего рода верблюжьим горбом. Охотник наелся «до отвала» и пошел дальше, возможно в ближайшие дни добычи не будет, не будет и еды. Зато он много ходит и постепенно сжигает весь печеночный жир. В наше время ситуация изменилась: наедаться до отвала мы не разучились, а вот ходить ленимся, да и за сытным обедом последует не менее сытный ужин. В результате жир в печени задерживается и постепенно клетки печени замещаются им почти полностью. Сначала функция печени не страдает, это стадия жирового гепатоза, но потом излишек жира нарушает ее работу и вызывает воспаление, развивается жировой гепатит.
8. Можно ли выгнать жир из печени?
Можно, причем самым естественным путем - снизить жирность и калораж пищи и повысить физическую активность. Главное, начать войну с жиром на этапе жирового гепатоза, пока еще не начался жировой гепатит, в этом случае некоторые клетки печени уже погибнут. К счастью существуют дополнительные способы борьбы с жировым гепатозом.Конечно. Лично я провожу профилактику жирового гепатита с помощью нескольких чашек кофе в день. Доказано, что содержащиеся в кофе вещества обладают сильным противовоспалительным действием и особенно в отношении цитокинов - факторов воспаления, играющих важную роль в развитии гепатитов.
10.Вы уже упомянуливирусные гепатиты. Какие из них на сегодняшний день самые опасные для человека? Появляются ли новые вирусы, по типу мутации вируса гриппа?
Вирус гепатита А считается самым легким, потому что он протекает остро и никогда не переходит в хроническую форму. Переболел желтухой и больше о нем не вспомнил. Хотя, такое мнение достаточно обманчиво, любое воспаление печени может стать опасным для жизни. Не стоит забывать про гепатит Е - собрата гепатита А по механизму передачи и симптомам. Но особенность этой инфекции в том, что она может стать очень опасной для мамы и ребенка в 3 триместре беременности. К счастью, недавно от него разработали вакцину и в ближайшее время она будет внедрена в здравоохранение. Гепатит В может перейти в хроническую стадию, эта цифра достигает 15%, да и в острой форме протекают гораздо тяжелее и опаснее гепатита А. А еще он очень заразен, достаточно буквально невидимой глазу капли крови, чтобы вирус попал в наш организм. Гепатит С получил прозвище «ласковый убийца», и все за его способность поселяться в печени надолго и стать хроническим. По статистике хроническими становятся до 85% всех случаев гепатита С. Именно этот вирус имеет много генотипов и склонен к постоянному изменения генома, как «кубик Рубика», который, каждый раз пройдя через печень, выходит немного другим, поэтому прививку от него пока разработать не получается, и иммунитет вырабатывается плохо, заразившись одним генотипом вируса, можно запросто подцепить и другой. Со временем почти в ¼ случаев хронический гепатит С переходит в цирроз печени, поэтому я считаю его самым опасным для человека. Гепатит D - это суперинфекция¸ он поражает тех, кто уже болен гепатитом В. А вообще вирусных гепатитов на сегодня известно более 70, поэтому букв алфавита уже не хватило, вирусы стали называть как номера машин ttv и т.д. К счастью, они протекают стерто, и иммунная система с ними справляется. Почти каждый из нас хотя бы раз в жизни перенес один из вирусных гепатитов, искренне считая, что это был грипп или ОРВИ.
Учеными доказано, что кофе оказывает благотворное влияние на печень и защищает ее от воспаления.
11. Насколько эффективна прививка от гепатита В, когда прививаться от гепатита А и можно ли ожидать разработку прививки от гепатита С в ближайшие годы?
Пренебрегать прививкой от гепатита А не стоит, обычно ее делают детям 3-6 лет либо взрослым после контакта с больным.Обязательно сделать прививку перед путешествием в эпиднеблагополучный регион. При планировании беременности важно сделать прививку от гепатита Е. Вакцина от гепатита В уже доказала свою эффективность. Во-первых, убедиться в том, что вакцина «работает» можно, сдав анализ крови на антитела к гепатиту В до первой вакцинации и после завершения всего курса. Если концентрация более 10, это означает, что иммунитет напряжен и сразу же уничтожит вирус при первом контакте. Второе доказательство - практически нулевая заболеваемость гепатитом В у привитых медработников, до внедрения вакцинации - самого «болеющего» контингента. Первую вакцинацию проводят в младенчестве, обычно это 3 укола в течение нескольких месяцев, а вот когда делать ревакцинацию, можно решить вместе с участковым врачом - можно по 1 уколу каждые 5 лет, а можно через 5 лет сдать анализ на те же антитела и решить, время настало или можно подождать еще пару лет. Что касается вакцины от гепатита С, то множество генотипов вируса и склонность к мутации осложняют работу по созданию вакцины, пока конкретных результатов еще нет, появление вакцины от гепатита С ожидается примерно в то же время, что и вакцины от ВИЧ - примерно через 10 лет.
12.Можно ли заразиться вирусными гепатитами В и С бытовым путем? Передаются ли они половым?
Читайте также
Гепатиты В и С относятся к парентеральным инфекциям, то есть не передающимся контактно-бытовым путем, при рукопожатии, поцелую, через посуду. Но учитывая крайне высокую заразность вируса гепатита В, допустить такую возможность можно. Например, если при поцелуе у обоих партнеров обострение стоматита (язвочки на слизистой рта), то риск есть. Или нечаянно использовали одну и ту же зубную щетку. Гепатит С гораздо менее заразен, даже половым путем им заразиться сложно. Но можно. А вот получить обе инфекции при проведении маникюра, пирсинга или татуаже вполне реально. Если салон, где проводится процедура, недостаточно хорошо заботится о стерилизации инструментов. К сожалению, можно заразиться и при медицинских процедурах, в стоматологии.
13. В чем различие в лечении хронических вирусных гепатитов В и С?
Еще раз напомню про зеркально правило гепатитов В и С: гепатит В чаще острый (хронизируется лишь в 15% случаев), а гепатит С - чаще хронический (протекает остро лишь в 15% случаев). При этом появление в крови маркеров вирусного гепатита, после которого большинство пациентов хотят повеситься, отнюдь не означает, что человек болен гепатитом. Симптомы поражения печени появятся лишь у 15% заболевших, остальные являются носителями вируса, то есть у них есть маркеры гепатита, но сам вирус в крови не обнаруживается, признаков поражения печени нет. Если речь идет о гепатите В, человек считается носителем и не подлежит лечению, главное периодически проверять функцию печени. Такого человека можно назвать практически здоровым, единственное, он представляет эпидемиологическую опасность для окружающих. Единственный случай, когда хронический гепатит В надо лечить сразу, это совместное инфицирование гепатитом В и D. Такая же ситуация с хроническим гепатитом С, но тактика лечения отличается. Дело в том, что гепатит С - это системное заболевание. Он может поражать почки, вызывать поражение сосудов (васкулит), злокачественные заболевания крови (лимфомы), сахарный диабет и даже беспричинную депрессию. Нередко бывают случаи, когда первый врач, к которому обратился инфицированный гепатитом С - это психиатр или эндокринолог. Поэтому я являюсь сторонником того, что гепатит С нужно начинать лечить, как только он выявлен, вне зависимости от симптома поражения печени. И все, из-за высокого риск появления внепеченочного поражения.
14. Можно ли окончательно излечить гепатиты В и С, или речь идет лишь о длительной ремиссии? Какие новые препараты и схемы лечения недавно появились или появятся в ближайшее время.
Меня спрашивают - какой алкогольный напиток самый опасный для печени? Я уверен, что это водка. Самый чистый яд всегда самый опасный.
Еще в начале 90-х годов роль врача в лечении хронических вирусных гепатитов сводилась к роли наблюдателя. Максимум, что могла предложить медицина - симптоматическую терапию. Затем появились интерфероны, которые дали возможность «приглушить» вирусы В или С, вызвать длительную ремиссию, а в ряде случаев и излечить заболевших. Лечение было долгим (около года) и очень токсичным, пациент постоянно находился в состоянии гриппозной лихорадки. Затем на горизонте появились пегилированные интерфероны (более чистые и продленного действия), их эффективность оказалась выше, а побочные эффекты меньше. Затем пегилированный интерферон стали комбинировать с противовирусными препаратами, эффективными в отношении гепатитов. Это еще улучшило результаты. В наши дни мы начинаем использовать новое поколение лекарств, которое уже не требует применения интерферонов. Это новый этап, и эффективность такого лечения позволяет вызвать длительную ремиссию почти у 100% заболевших, а более 90% - полностью излечить. Критерий излечения - отсутствие вируса в крови на 12 неделе после лечения, через 6 месяцев и через год после окончания лечения.
15. От чего зависит скорость прогрессирования вирусного гепатита и развития цирроза?
Многое зависит от конкретного генотипа вируса (так, у вируса гепатита С есть 7 разных генотипических варианта, каждый из которых по-разному поддается лечению), остальное- от иммунитета заболевшего, исходного состояния печени, ее индивидуальных особенностей. Ну и многое конечно зависит от образа жизни пациента. Если он, заразившись, продолжает употреблять алкоголь, жестко нарушать диету, все это значительно ускоряет развитие цирроза печени.
Печень у наших предков накапливала жир и отдавала его в голодное время. У нас - просто накапливает.
16.Что можно сказать о новых не инвазивных методах ранней диагностики цирроза (фибросканирование печени, лабораторные тесты). Когда они эффективны, а когда без биопсии не обойтись?
Раньше основным методом диагностики была биопсия печени. Метод конечно точный, но все-таки инвазивный, грозящий осложнениями. К тому же многое зависит от квалификации патоморфолога, а диагностика болезней печени непроста. Поэтому французские ученые (не зря французские, из-за повального пристрастия к вину цирроз печени широко распространен во Франции), озадачились разработкой менее опасных, но не менее точных способов оценить больную печень. И они появились. Фибросканирование или эластометрия - это метод, основанный на УЗИ, при котором изучается ткань всего органа, а затем рассчитывается соотношение эластичных тканей и очагов фиброза. В опытных руках метод безошибочно определяет степень фиброза или формирование цирроза печени и может практически полностью заменить биопсию.
17. Параллельно с фибросканированием применяются и лабораторные методы контроля за развитием цирроза?
Да, мы используем расширенные лабораторные тесты, если фиброскан не может четко определить стадию фиброза (редко, но такое бывает), либо нам необходима дополнительная информация. В состав лабораторного теста входят следующие показатели: уровень гемолиза, аполипопротеин А1, АЛТ, АСТ, общий биллирубин, Гамма-ГТ, гаптоглобин, альфа-2-макроглобулин.
Вирус гепатита С - это кубик Рубика, каждый раз заходит в печень в одном виде, а выходит - в другом. Так он обманывает иммунитет.
18. Какие первые «звоночки» проблем с печенью, на какие симптомы следует обратить внимание в первую очередь?
Постоянная тяжесть в правом боку, метеоризм, дискомфорт в животе, горечь во рту после сна - чаще всего это первый признаки «печеночных» неполадок. Еще один симптом - ухудшение состояния кожи, зуд в вечерние часы и после еды, появление небольших сосудистых звездочек. Может появиться склонность к синякам и подкожным кровоизлияниям, начать часто «лопаться» мелкие сосуды в глазах. В случае, если ситуация прогрессирует, может дойти до появления признаков желтухи - потемнения мочи, посветления кала, появления желтушности склер и кожных покровов. Но чаще всего на дискомфорте в правом подреберье все и ограничивается, как говорили старые врачи «Больная печень не болит». А когда боли, уже поздно. Поэтому, обязательно не реже раза в год сдавать биохимический анализ крови, куда входят «печеночные» ферменты (АЛТ, АСТ) и общий билирубин. Если показатели повышены - УЗИ печени вам помощь. Вообще УЗИ самый эффективный и точный метод диагностики физического состояния печени, особенно если аппарат оснащен функцией измерения плотности печени, а анализ крови - ее функции. Гастроскопия также помогает, она дает информацию о состоянии желчевыводящей системы, ведь именно застой желчи в ткани печени вызывает желтуху при гепатите.
Алкогольный цирроз печени или токсический – это диффузное тяжелое поражение печени с замещением ее функциональных клеток на фиброзную ткань. Сначала поражаются печеночные клетки токсинами алкоголя, затем они погибают. Алкогольный цирроз печени составляет 50% всех выявляемых циррозов.
При приеме алкоголя печень становится мишенью всегда, но вот цирроз развивается только у трети алкоголиков. Сколько лет нужно пить, чтобы дошагать до цирроза? Не меньше 10-15 лет.
Для развития цирроза должны быть совокупности нескольких факторов: потребление алкоголя должно происходить регулярно на протяжении не менее 15 лет; доза алкоголя должна превышать допустимые нормы: у женщин это 20 грамм этанола в день, у мужчин – 40-60.
Кроме этого, должна быть наследственная предрасположенность к заболеванию, женский пол, дефицит белков и витаминов, пристрастие к жирному и острому. Для токсического воздействия неважно, какие именно спиртные напитки распивались, все определяется уровнем этанола в них.

Частота распространения цирроза различна в разных странах. Есть такие страны, где цирроз практически невозможен: Тибет, Непал, Китай, Иран, Саудовская Аравия, Норвегия, страны Океании – в них уровень потребления спиртного на душу населения в году всего 5 литров. Вы только представьте себе: всего 5 бутылок в год!
Американский континент, финны, шведы, японцы, азербайджанцы и итальянцы – 10 литров на душу населения. Здесь низкий уровень цирроза. Румыны, молдаване, французы и португальцы – 15 литров в год. Цифры цирроза средние.
А впереди планеты всей – украинцы, белорусы и россияне – каких-то 19 литров на душу населения. Здесь наибольший процент цирроза и живут, видимо, самые выносливые. Ну, что поделать, любят славяне приложиться и не думать о последствиях.
Процессы в печени при приеме алкоголя
По мере токсического поражения гепатоцитов они разрушаются и начинают замещаться фиброзной тканью. Выжившие гепатоциты начинают усиленно и хаотично размножаться, пытаясь компенсировать дефицит клеток, при этом они нередко мутируют и преобразуются в атипичные клетки.
По мере гибели гепатоцитов печень все меньше может осуществлять функцию детоксикации. Она больше не очищает организм от токсинов, она больше не участвует в липидно-углеводном обмене, белковом обмене, она не участвует в кроветворении. Накапливаются недоокисленные продукты в крови, появляется иктеричность кожи.
Работа всего ЖКТ основательно нарушается. Форма, размер и плотность главной лаборатории организма полностью меняется. Она становится маленькой, бугристой, твердой. Наступает печеночная недостаточность за счет разрушения гепатоцитов и портальная гипертензия.

Воротная или портальная вена – это главная вена ЖКТ, всю отработанную обедненную кислородом кровь от всех отделов пищеварительного тракта собирает именно она и несет это для очищения в печень.
Патогенез заболевания
В первое время возлияний алкоголя печень успевает переработать яд, она производит особые ферменты, которые перерабатывают этанол и продукты его распада. Но когда люди живут бездумно и продолжают накачивать себя спиртным, со временем она истощается и ее работа по обезвреживанию нарушается.
Почему так происходит? Потому что при обезвреживании продуктов распада этанола образуются токсические радикалы, которые повреждают мембраны гепатоцитов, нарушают сосудистое строение печени, разрушают клетки, вызывают спазмы сосудов. В печени развивается гипоксия тканей, гибель клеток нарастает в таких условиях еще больше.
Клетки заполняются жиром, потому что идет постоянное отравление организма. Возникает жировой гепатоз, затем алкогольный гепатит и алкогольный цирроз печени. Уже здесь гепатоциты начинают понемногу разрушаться, а поступающий регулярно алкоголь разрушает их дальше и больше.
Соединительная ткань начинает разрастаться – это начало конца. Почему? Потому что процесс этот уже необратим. Сначала он приведет к инвалидности, потом к смерти. Поражение 70% клеток печени приводит к гибели пациента.
Причины возникновения
Хотя и считается, что есть безвредные дозы алкоголя, но это весьма условно. Токсическое действие алкоголя сохраняется и при малых, но регулярных дозах.
Сколько можно потреблять алкоголя без вреда для здоровья? Среди спиртных напитков безвредными называются следующие дозы для мужчин: сухое вино и шампанские вина – 200 мл; коньяк и водка- 50 мл; пиво – до 0,5 литра. У женщин соответственно: 100 мл – 30 мл – 300 мл.
Стадии цирроза и формы
Печеночный цирроз делится на 3 формы:
- Мелкоузловой цирроз или микронодулярный (лат.Nodus – узел) – в печени образуются практически одинаковые мелкие узелки размером меньше 3 мм.
- Крупноузловой цирроз или макронодулярный – здесь уже размеры узлов доходят до 5 см и они все разные.
- Смешанная форма – разные по величине узлы.
По функциональным нарушениям и степени тяжести цирроз разделяют также на 3 класса:
- Компенсированный или возмещенный цирроз – класс А – клиники на этом этапе нет; печень работает, хотя и есть у нее нарушения; их можно выявить только при биопсии. Этот вид цирроза наиболее приближен к норме.
- Субкомпенсированный, т.е. не полностью возмещенный – класс В – начинает проявляться недостаточность печени; диагностика выявляет начало заболевания. Постепенно начинает выявляться клиника (нарушение общего самочувствия и первые признаки в виде измененной мочи, появления крови в деснах, телеангиоэктазий.
- Декомпенсированный цирроз – класс С – появление конечных необратимых печеночных поражений. Завершается все появление печеночной недостаточности. Появляется асцит, развивается энцефалопатия, кровотечения из вен пищевода и желудочно-кишечные. Спасти больного может только трансплантация.
Симптоматические проявления
Алкогольная болезнь печени: сколько живут и симптомы? Развитие патологии идет медленно и постепенно, долгое время человек ничего не замечает. Начальный этап цирроза – всегда вялотекущий. Больные живут и ни о чем не подозревают. До появления первых симптомов с момента фиброза, после которых темп болезни только нарастает, проходит еще 5 лет.

Первые признаки цирроза печени у алкоголиков проявляются всегда астеническими проявлениями: понижение настроения, быстрая утомляемость, тенденция к выплескиванию агрессии, отсутствие аппетита и потеря веса до истощения. Позже присоединяется рвота и понос, они становятся постоянными спутниками.
Цирроз печени алкогольный включает в себя следующие синдромы:
- Астенический синдром – о нем говорилось выше.
- «Малые» печеночные признаки (синдром печеночно-клеточной недостаточности). Он включает в себя пальмарную и плантарную эритему.
- Сосудистые «звездочки» (телеангиоэктазии) на лице и теле.
- Феминизация облика у мужчин – женоподобные общие очертания: худые ноги, жировые складки на животе и бедрах. Облысение лобка и подмышек; рост грудных желез (гинекомастия), импотенция и атрофия яичек.
- Появление т.н. симптома “хомячка” на лице – расширение скул лица гипертрофированными околоушными железами.
- Лицо становится постоянно гиперемированным из-за расширения капилляров.
- Частое появление синяков на теле – проявления печеночного геморрагического диатеза.
- Под кожей образуется тяжистое уплотнение фиброзного характера (контрактура Дюпюитрена).
- Укорочение ладонных сухожилий.
- Иктеричность кожи и склер, зуд кожи.
- Появление лейконихий (тонкие полоски на ногтях белого цвета).
- Утолщение кончиков пальцев и выпуклость ногтей - симптом «барабанных палочек» и «часовых стекол».
- Развивается истощение вплоть до кахексии.
- Симптомы цирроза печени проявляются и в снижении соотношения АСТ к АЛТ - меньше единицы (коэфициент Де Ритиса).
- Систолическое давление становится постоянно меньше 100 мм рт.ст.
- Симптомы диспепсии: анорексия, урчание и газы в животе; боли вокруг пупка; постоянная тошнота и частая рвота.
- Синдром портальной гипертензии: спленомегалия, варикоз пищеводных вен, появление абдоминальной жидкости (асцит).
- Околопупочные вены расширяются (симптом «головы медузы»).
- Периферическая полинейропатия – атрофия кожи и мышц в зоне периферических нервов (особенно на конечностях).
Если пациент бросает пить, его состояние заметно улучшается. Ухудшение вновь резко проявится при употреблениях алкоголя.
Диагностические мероприятия
Диагностика включает:
- сбор анамнеза и его анализ и физикальный осмотр;
- лабораторные данные: о.а.к. – признаки анемии и тромбоцитопения; лейкоцитоз с нейтрофилезом;
- биохимия крови на ферменты печени, щелочную фосфатазу, общий билирубин крови – все показатели повышены;
- УЗИ органов брюшной полости – оцениваются размеры печени и селезенки и их структура;
- ЭФГДС – позволит выявить варикозные вены пищевода;
- по показаниям биопсия печени путем пункции;
- спиральная КТ - проводятся серией рентгеновские снимки на различной глубине для определения структуры органа.
- эластография – определяется степень фиброза специальным аппаратом.
- ретрограднаяхолангиография – введение контрастного вещества в систему желчевыделения, для выявления причины ухудшения оттока желчи; эта процедура проводится только при симптомах холестаза.
Принципы лечения
Началом лечения становится полное исключение алкоголя из жизни пациента. Затем идет диетотерапия: стол No5. Сколько времени держат диету? В данном случае пожизненно.

Питание 5-6 раз в сутки, небольшими порциями и в теплом виде. Необходимо отказаться от жирного и жареного, копченостей, консервов, исключить клетчатку и соль до 3 г/сутки.
Повышается норма белка до 1,5 г/кг веса тела. Если развилась энцефалопатия, белок снижается до 30 гр/сутки. Полезными будут витаминизированное питание с повышенным содержанием минералов.
Медикаментозная терапия
Лечение алкогольного цирроза печени большей частью симптоматическое:
- Гепатопротекторы: из них особое предпочтение отдается расторопше; она не только содержит витамины, но и проявляет стимулирующие свойства.
- Препараты адеметионина: он улучшает желчевыведение; защищает гепатоциты, помогает обезвреживать токсины, поступающие в печень; стимулирует восстановление гепатоцитов; повышает настроение. К ним относятся Гептрал, Адеметионин, S-Аденозилметионин и др.
- Препараты урсодезоксихолевой кислоты (УДХК) – препятствуют гибели печеночных клеток.
- Витамины А, С, Е, В.
- ГКС – уменьшают воспаление, препятствуют развитию фиброза; подавляют выработку повреждающих печень антител.
- Ингибиторы АПФ – снижают АД, уменьшают воспаление и препятствуют фиброзу.
- Ингибиторы протеаз – также не дают образовываться фиброзу в паренхиме.
Следует иметь в виду, что предпринимаемые меры не вылечивают больного, они лишь улучшают состояние и поддерживают силы больного, помогая приостановить разрушение печени и отсрочить осложнения. Погибшие клетки печени восстановить уже невозможно, также как и вылечить больного.
Синдромальное лечение
При увеличении селезенки в ней активно разрушаются элементы крови (гиперспленизм). Поэтому для лечения спленомегалии назначают:
- Стимуляторы лейкопоэза.
- ГКС (они увеличивают рост белых и красных кровяных телец, тромбоцитов). Лечение асцита: антагонисты ГКС – они уменьшают образование асцита;
- Мочегонные.
- Введение альбуминов в/венно. Эти растворимые в воде белки задерживают притягивают к себе жидкость и тогда абдоминальный асцит уменьшается.
- Прокол брюшной полости (абдоминальный парацентез) с удалением из нее жидкости. Эту жидкость можно диагностически исследовать. Также удаление части жидкости приносит облегчение больному, поскольку уменьшается сдавливание других органов.
Лечение портальной гипертензии:
- Гормоны гипофиза – снижают печеночный кровоток и портальную гипертензию; это происходит также за счет стеноза артериол ЖКТ.
- Нитраты – расширяют вены и артериолы. Кровь накапливается в них и меньше поступает в печень.
- Бета-адреноблокаторы – снижают ЧСС и выброс крови. Это тоже уменьшает приток крови к печени.
- Соматостатин и его аналоги - сужают артериолы и уменьшают этим портальную гипертензию.
- Диуретики.
- Препараты лактулозы – они выводят токсины из кишечника, не давая им воздействовать на мозг.
- Антибактериальная терапия – назначается по необходимости в случае выявления возбудителя в организме.
Энцефалопатию лечат лактулозой и инфузиями - дезинтоксикационная терапия.
Хирургическое лечение цирроза
Лечить алкогольный цирроз печени можно и хирургическим методом. Это трансплантация печени. Пересадка назначается при полном отсутствии эффекта от консервативной терапии. Пересадку проводят от близкого родственника больного. Для проведения операции за полгода до нее полностью прекращается всякий прием алкоголя.
Осложнения и последствия цирроза
К осложнениям относятся:
- Асцит – он становится рефрактерным, т.е. на введение ЛС не реагирует. Таким больным периодически проводят парацентез. Сколько раз его будут делать – сказать сложно, все зависит от течения процесса. Такие больные живут от процедуры до процедуры.
- Перитонит.
- Портальная гипертензия.
- Варикоз пищеводных и желудочно-кишечных вен; при возникновении кровотечения из них появляется мелена (черный стул), кровавая рвота и тахикардия больше 100, гипотония меньше 100/60.
- Энцефалопатия.
- Появление печеночной онкологии.
- Развитие комы.
- Почечная недостаточность за счет тяжелейшей интоксикации организма.
- Гипоксемия.
- Гастропатия – нарушение желудка.
- Колопатия.
- Бесплодие.
Каковы прогнозы
Алкогольный цирроз печени – это всегда вина только самого пациента. Ведь, наверное, за столько лет алкоголизации его близкие и друзья не аплодировали его пьянству и не бросали вверх чепчики от счастья. Прогноз лучше у молодых больных, с достаточной массой тела и при своевременном полноценном лечении. Кроме того, заболевание у мужчин течет более благоприятно.

Консервативно вылечить цирроз невозможно. Сколько с ним живут? В степени С срок жизни не превышает полгода.
Единственный способ помочь таким больным – провести по возможности пересадку печени. При удачной трансплантации больной избавляется от цирроза навсегда, но операция по сумме запредельная, технически очень сложная и доступна только для единиц.
Количество донорских органов ограничено всегда. Так стоит ли так бездумно присасываться к бутылке и пытаться конкурировать с другими больными. По некоторым данным, с циррозом люди живут до 3 лет. Но речь идет о компенсированном циррозе.
Профилактика включает полный отказ от алкоголя (жить без спиртного всегда и везде), лечение гепатитов, сбалансированное питание, активный образ жизни. Следует исключить работу на вредном производстве, не принимать лекарства по своему разумению. Необходим профилактический прием витаминов и минералов, вакцинация от гепатита В.